Infarkt oder nicht?
Schritt 1: STEMI nach Leitlinie
Schritt 2: Hochrisiko-NSTE-ACS
Schritt 3: Übrige NSTE-ACS
„Obvious STEMI“?
„Subtle STEMI“?
„Vorderwandinfarkt: Schritt für Schritt“ weiterlesen
EKG für Laien und für NotfallmedizinerInnen
Infarkt oder nicht?
Schritt 1: STEMI nach Leitlinie
Schritt 2: Hochrisiko-NSTE-ACS
Schritt 3: Übrige NSTE-ACS
„Obvious STEMI“?
„Subtle STEMI“?
„Vorderwandinfarkt: Schritt für Schritt“ weiterlesen
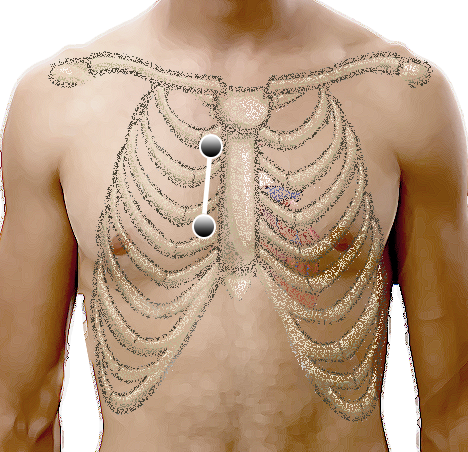
Die technische Durchführung ist einfach: Die Elektroden für den li. und re. Arm (rot und gelb) werden im 2. und 4. ICR re. parasternal angebracht. Ableitung I stellt jetzt die Lewis-Ableitung dar und sollte natürlich auch so beschriftet werden.
Abgesehen von dieser heute gebräuchlichsten Technik gibt es in der Literatur noch eine Reihe von Varianten, dazu später mehr.
„Lewis-Ableitung“ weiterlesen
Beispiel
ESC-Leitlinie 2019
AV-Dissoziation
QRS-Dauer
QRS-Achse (’no man’s land‘)
Konkordanz in den BWA
RSB-Morphologie
LSB-Morphologie
Wellens-Kriterien
Brugada-Algorithmus
Vereckei-/aVR-Algorithmus
RWPT Kriterium
Therapie
Im Folgenden geht es um regelmäßige Tachykardien, also entweder VT (ca. 80 %) oder SVT mit Schenkelblock (ca. 15 %) bzw. antegrader Leitung über eine akzessorische Bahn (ca. 5%). Bei deutlich unregelmäßigen Breitkomplextachykardien ist von Vorhofflimmern, -flattern oder einer Vorhoftachkardie mit AV-Block auszugehen.
In den letzten 50 Jahren sind diverse EKG-Kriterien und Algorithmen zur Differenzierung VT vs. SVT identifiziert und publiziert worden. Sie alle teilen das Schicksal einer sehr hohen Treffsicherheit in den jeweiligen Erstpublikationen, aber merklich geringerer diagnostischer Genauigkeit so etwa in der Größenordnung von 70-80 % bei späteren Vergleichen an anderen Kollektiven (Vereckei A 2014).
„Breitkomplextachykardie“ weiterlesen
„Crochetage-Zeichen“ weiterlesen
Strikt posteriore Infarkte sind oft eine Herausforderung. Obgleich in der Regel durch einen akuten Verschluss meist der Cx verursacht, erfüllen ihre EKG mit den charakteristischen ST-Senkungen in V1-3 die STEMI-Kriterien der Leitlinien nicht. Sie gehören zu den am häufigsten „übersehenen“ OMI (Occlusive Myocardial Infarction), die von einer Akutintervention (mutmaßlich) profitieren würden. Was nicht unerheblich ist, wenn geschätzte 8 % aller OMI strikt posterior lokalisiert sind.
Andererseits aber sind >75 % der ST-Senkungen in den Brustwandableitungen bei akutem Thoraxschmerz nicht durch einen Koronarverschluss verursacht (NOMI oder Non-occlusive Myocardial Infarction). Diese Patienten profitieren von einer notfallmäßigen Angiografie nicht, können aber möglicherweise Schaden nehmen. Was tun, um bei einem solchen EKG zwischen OMI und NOMI zu differenzieren?
„Strikt posteriorer Infarkt“ weiterlesen
McLaren JTT et al.: Sharing and Teaching Electrocardiograms to Minimize Infarction (STEMI): reducing diagnostic time for acute coronary occlusion in the emergency department. J Emerg Med (2021) 48:18-32
McLaren und Kollegen von der Uni Toronto haben 2018-2019 den Effekt einer strukturierten EKG-Weiterbildung auf die Qualität der Infarktversorgung untersucht.
Beginnend mit großen Auftakt-Fortbildungen und fortgeführt mit einem wöchentlichen Audit- und Feedback-Programm wurden dem 80-köpfigen ärztlichen Team der Notaufnahmen an 2 akademischen Lehrkrankenhäusern EKG-Beispiele unnötiger oder verzögerter Herzkatheter-Aktivierungen präsentiert. Die Beispiel-EKG wurden mit Erläuterungen und Literaturverweisen auf einer internen Webseite veröffentlicht.
Verglichen mit dem Jahr vor Einführung dieses Programms konnte die Zeit zwischen EKG-Registrierung und Katheter-Aktivierung von im Median 28,0 Minuten auf 8,0 Minuten verkürzt werden, ohne dass der Anteil unnötiger Aktivierungen anstieg (28,2 % vs. 20,0 % ohne ursächliche Läsionen beim Katheter).
„EKG-Weiterbildung verbessert die Infarkttherapie“ weiterlesen
Abnorme ST-Hebungen in den Brustwandableitungen können Ausdruck eines akuten STEMI oder eines alten VW-Aneurysmas sein und manchmal ist es nicht gerade trivial, das zu differenzieren. Das beste Unterscheidungsmerkmal ist die Höhe der T-Welle in Relation zum QRS-Komplex. Einfache Formeln aus der Arbeitsgruppe um Stephen W. Smith können bei der Ersteinschätzung hilfreich sein, aus seinem großartigen ECG-Blog stammen auch die folgenden EKG-Beispiele:
„ST-Hebung: Infarkt oder Aneurysma?“ weiterlesen
Über ST-Hebungen in Ableitung aVR ist in den letzten 20 Jahren viel und kontrovers diskutiert worden. Zeitweise wurde schon eine isolierte ST-Hebung in aVR bei Infarktverdacht als gewichtiges Indiz für eine kritische Läsion am li. Hauptstamm (LCM) gewertet und deshalb eine sofortige Koronarangiografie gefordert. Heute gilt die Kombination von ST-Hebung in aVR mit ST-Senkungen >0.1 mV in ≥6 Ableitungen als prognostisch ungünstiges EKG-Muster, das zumindest in den europäischen Leitlinien als STEMI-Äquivalent bewertet und mit einer Ic-Empfehlung zur unverzüglichen invasiven Strategie versehen ist. Diese Empfehlung ist allerdings nicht unumstritten und wird durch neuere Studiendaten auch nicht unbedingt gestützt.
„ST-Hebung aVR“ weiterlesen
Der Ausdruck De Winter EKG (auch de Winter Pattern, de Winter T-Wellen oder De-Winter-Muster) beschreibt einen seltenen EKG-Befund, der bei Patienten mit akuten Brustschmerzen (fast) pathognomonisch für einen Akutverschluss des RIVA ist. Obgleich er die Leitlinien-Kriterien für einen STEMI nicht erfüllt, sollte er wie ein solcher behandelt werden (STEMI-Äquivalent), also unverzüglich zur Koronarangiografie führen.
„de Winter EKG“ weiterlesen
Das South African Flag Sign ist eine Eselsbrücke zur Beschreibung der typischen EKG-Veränderungen bei hochlateralem Myokardinfarkt, typischerweise bei Verschluss des 1. Diagonalastes (RD1) oder R. Intermedius (RIM bzw. Marginalast).
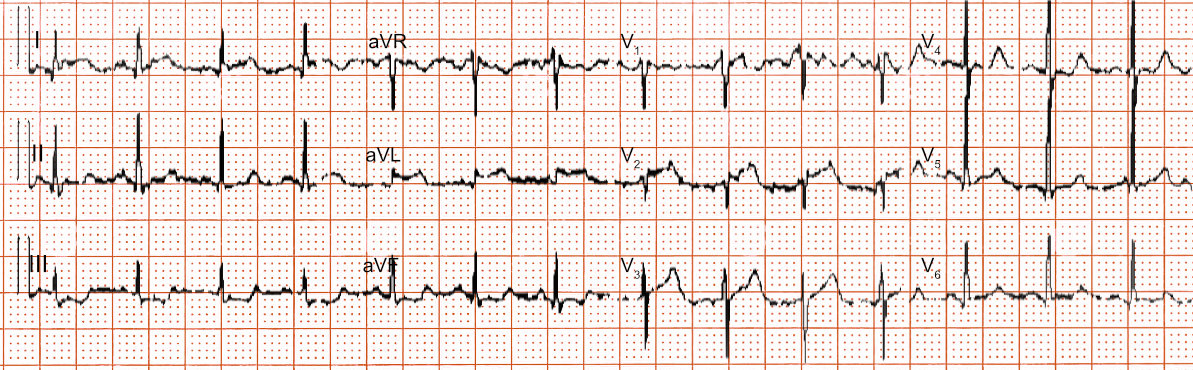
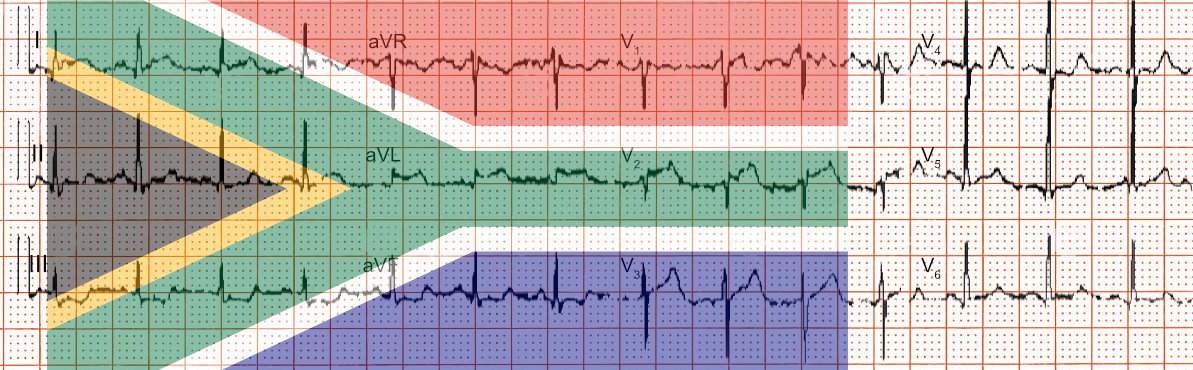
Das South African Flag Sign stellt sich naturgemäß nur ein, wenn die 12 Standardableitungen wie hier in 3 Zeilen a‘ 4 Spalten dargestellt sind. Der Ausdruck wurde 2015 erstmals von Laszlo Littmann in seinem Kommentar zu einem Case Report mit entsprechenden EKG-Beispielen verwendet. (Littmann 2015 und Durant E et al. 2015).